Impossible d’arrêter les antidépresseurs courants
Depuis des années, lors des grands congrès psychiatriques internationaux, il est courant de présenter de nouvelles études sur les médicaments psychiatriques et de discuter du pourquoi et du quand prescrire des médicaments. Lors du Congrès psychiatrique européen de cette année, qui s’est tenu récemment à Budapest, en Hongrie, une conférence dite « sur l’état de l’art » a lancé une nouvelle tendance en matière d’arrêt ou de déprescription appropriée des médicaments psychotropes.
Un expert, le Dr Mark Horowitz, chercheur clinique en psychiatrie au Service de santé national (NHS) en Angleterre avait été chargé d’acquérir les compétences et les lignes directrices nécessaires pour soutenir la réduction ou l’arrêt du traitement psychopharmacologique.
La toile de fond de tout cela est une scène dans laquelle de nombreuses personnes ne peuvent pas se débarrasser des antidépresseurs courants comme le recommandent les directives médicales officielles. Des études réalisées aux Pays-Bas ont montré que seulement 7 % environ des personnes pouvaient arrêter de cette manière et en Angleterre, elles ont constaté que 40 % des personnes pouvaient arrêter de cette manière, mais avec des effets de sevrage assez prononcés.
Une partie du problème réside dans le fait que les médecins croient souvent que les effets de sevrage sont « brefs et légers ». Et ils ne savent pas que les symptômes de sevrage peuvent inclure l’anxiété, la dépression et l’insomnie. Le résultat est qu’ils disent souvent à leurs patients utilisant des antidépresseurs qu’il ne devrait pas y avoir de problème à arrêter le médicament antidépresseur, et lorsque les patients signalent des effets de sevrage, ils pensent qu’il s’agit de l’affection sous-jacente d’origine. En raison de ce problème, un très grand nombre de personnes sont diagnostiquées comme ayant une rechute (un retour de l’état sous-jacent d’une personne) et sont remises sous antidépresseurs, parfois pendant des années ou des décennies, voire à vie.
Les conseils du médecin ne servent à rien
La conséquence de cela est que de nombreuses personnes qui souhaitent réellement arrêter de prendre des antidépresseurs quittent leur système de santé habituel et recherchent des conseils sur les forums de soutien par les pairs pour savoir comment arrêter de prendre leurs médicaments. Deux sites Web de soutien par les pairs rien qu’en anglais, il compte quelque 900 000 visites par mois, dont près de la moitié viennent d’Europe.
Il y a 180 000 personnes sur ce genre de sites Web. L’équipe de recherche du Dr Mark Horowitz a interrogé 1 300 d’entre eux et a constaté que les trois quarts d’entre eux considéraient les conseils de leur médecin comme inutiles. L’histoire de beaucoup d’entre eux était similaire. La période de réduction la plus courante qui leur avait été recommandée était de 2 semaines et 4 semaines, exactement comme les directives de l’agence publique du ministère de la Santé et des Affaires sociales d’Angleterre responsable de l’orientation, NICE, recommandaient, jusqu’à leur mise à jour récente.
Arrêter de prendre des antidépresseurs malgré les assurances des médecins était un cauchemar pour beaucoup. Les histoires se font écho selon lesquelles les effets étaient si horribles que l’utilisateur devait reprendre l’antidépresseur, sinon il se retrouverait dans un état terrible. Le résultat est que de nombreux utilisateurs ont déclaré : « J’ai perdu confiance en mon médecin ».
Le problème sous-jacent qui a souvent été négligé est que des années d’utilisation provoquent une adaptation au médicament antidépresseur et que cette adaptation persiste plus longtemps qu’il n’en faut pour que le médicament soit éliminé de l’organisme. C’est ce qui provoque les effets de sevrage.
« Lorsqu’on arrête le médicament, disons des mois ou des années après que le patient a commencé un traitement médicamenteux suite à une période stressante de sa vie, l’antidépresseur est métabolisé par le foie et les reins en quelques jours ou semaines. Mais ce qui ne change pas en quelques jours ou semaines, ce sont les changements résiduels dans les récepteurs de la sérotonine et dans d’autres systèmes en aval », explique le Dr Horowitz.
Dans les études réalisées sur des humains, des modifications du système sérotoninergique persistent jusqu’à quatre ans après l’arrêt des antidépresseurs.
Plus c’est long, plus c’est dur
Et la recherche indique que plus les gens prennent des antidépresseurs longtemps, plus il est difficile de les arrêter et plus les effets de sevrage sont graves.
Parmi les personnes qui prennent des antidépresseurs depuis plus de trois ans, dans les enquêtes, les deux tiers signalent des symptômes de sevrage et la moitié de ces personnes signalent des symptômes modérément graves ou sévères.
« On voit clairement que plus on s’adapte à un médicament, plus il est difficile de l’arrêter », explique le Dr Mark Horowitz.
Et c’est courant, comme l’a noté le Dr Horowitz : « Nous avons mené une enquête auprès d’un groupe de personnes qui ont accès à une thérapie dans le National Health Service (NHS) d’Angleterre, les deux cinquièmes d’entre elles qui ont pris des antidépresseurs ont essayé d’arrêter. et j’ai été incapable de le faire, et cela était fortement corrélé aux effets de sevrage.
Pour minimiser le risque d’effets de sevrage, que plus de la moitié ressentiront en utilisant les procédures communément recommandées, certains principes concernant la diminution progressive des antidépresseurs doivent être connus. La recherche indique que la meilleure approche en matière de réduction est de l’effectuer progressivement (sur des mois, voire des années), et à un rythme que l’utilisateur individuel peut tolérer. De plus, il faut le faire en quantités de plus en plus petites.
Pourquoi diminuer progressivement
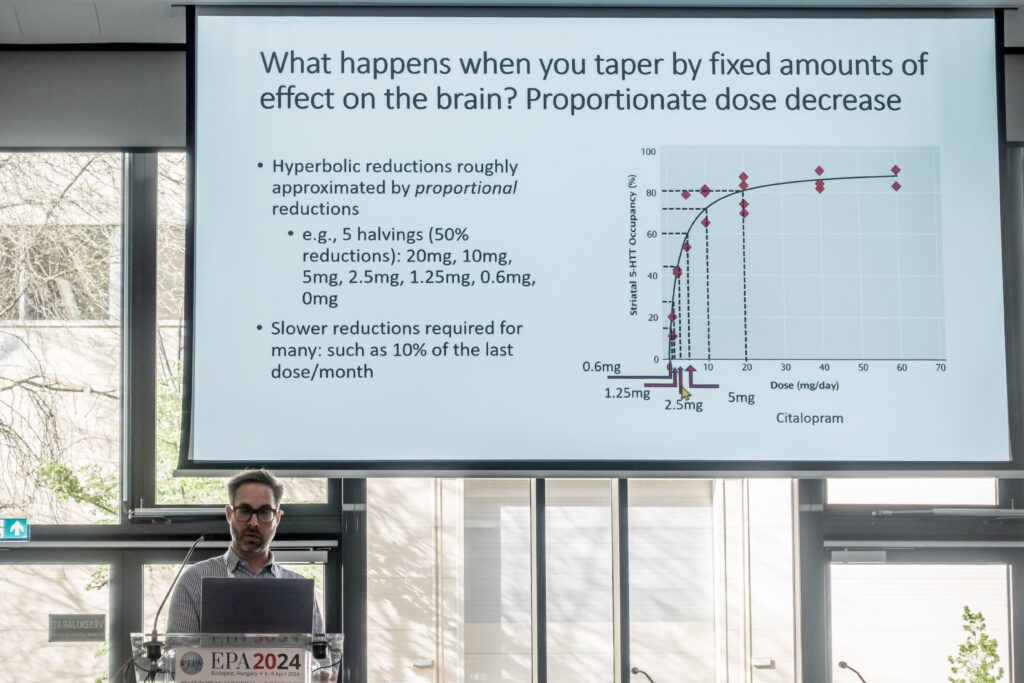
Des recherches utilisant la TEP sur des personnes utilisant différentes doses d’antidépresseurs ont montré que l’inhibition du transporteur de sérotonine ne se produit pas selon une ligne linéaire, mais selon une courbe hyperbolique. Cela suit un principe pharmacologique connu sous le nom de loi d’action de masse.
En langage plus courant, cela signifie qu’à mesure que l’on ajoute de plus en plus de médicaments au système corporel, de plus en plus de récepteurs de neurotransmetteurs sont saturés. Ainsi, au moment où l’on atteint une dose élevée, chaque milligramme supplémentaire de médicament a de moins en moins d’effet progressif. Et c’est pourquoi on obtient ce motif d’hyperbole. Ce schéma est vrai pour tous les médicaments psychiatriques.
Cela explique pourquoi les utilisateurs éprouvent des difficultés dans les dernières étapes du sevrage d’une drogue. Les médecins généralistes en sont venus à utiliser une approche de diminution linéaire, comme 20, 15, 10, 5, 0 mg.
Le Dr Mark Horowitz explique les résultats non seulement d’un point de vue neurobiologique, mais aussi de la manière dont les utilisateurs l’ont expliqué : « passer de 20 à 15 milligrammes a un très faible effet sur le cerveau, 15 à 10 un peu plus, 10 à 5 plus. encore une fois, et passer de 5 à 0, c’est comme sauter d’une falaise. Vous pensez que vous êtes au fond, mais en réalité, à mon avis, vous êtes sorti par la fenêtre du huitième étage.
Les premiers milligrammes sont faciles à éliminer et les derniers milligrammes sont beaucoup plus difficiles.
« Lorsque les médecins ne comprennent pas cette relation, ils pensent que les gens doivent avoir besoin du médicament parce qu’ils ont eu d’énormes problèmes et ils les repoussent », a ajouté le Dr Mark Horowitz.
Sur la base à la fois de recherches neurobiologiques et d’observations cliniques, il est donc plus logique, sur le plan pharmacologique, de ne pas réduire les médicaments d’une quantité linéaire de dose, mais de réduire les médicaments d’une quantité linéaire d’effet sur le cerveau.
L’approche consistant à réduire le taux de médicament afin qu’il provoque un « effet uniforme » sur le cerveau nécessite de le diminuer de plus en plus petites jusqu’à de minuscules doses finales. Ainsi, la réduction finale de cette petite dose à zéro n’entraîne pas de changement d’effet plus important sur le cerveau que les réductions précédentes.
On pourrait s’en approcher en parlant de réduction proportionnelle. Ainsi, par exemple, une réduction d’environ 50 pour cent à chaque étape, passant de 20 à 10 à 5 à 2,5 à 1,25 à 0,6 environ, provoque même des changements d’effet sur le cerveau. Certaines personnes auront besoin de réductions de dose encore plus progressives – par exemple, en réduisant de 10 % la dose la plus récente chaque mois, de sorte que l’ampleur de la réduction diminue à mesure que la dose totale diminue.
Prudence lors du sevrage des médicaments psychiatriques
En soulignant cela, le Dr Mark Horowitz met en garde : « Il est important de dire qu’il est très difficile de deviner quel taux un individu peut tolérer. Car c’est quelque chose qui peut prendre deux semaines ou quatre ans. C’est pourquoi il est très important d’adopter une approche qui consiste à s’adapter à chaque individu, à procéder à de petites réductions et à voir comment il réagit avant de décider de mesures supplémentaires.
Si les symptômes de sevrage deviennent trop graves, la réduction doit alors être interrompue ou la dose augmentée jusqu’à ce que les symptômes disparaissent et la réduction doit alors procéder à un rythme plus lent.
En Angleterre, les nouvelles directives du NICE, qui ne s’adressent pas uniquement aux psychiatres mais aussi aux médecins généralistes, recommandent de réduire lentement la dose par étapes, en prescrivant à chaque étape une proportion de la dose précédente.
Pour les cliniciens, non seulement en Angleterre mais partout dans le monde, des conseils détaillés sont désormais disponibles. Le Dr Mark Horowitz est co-auteur des « Lignes directrices de déprescription Maudsley » récemment publiées. Il décrit comment réduire en toute sécurité tous les antidépresseurs, benzodiazépines, médicaments Z et gabapentanoïdes autorisés en Europe et en Amérique. Les « Directives de déprescription Maudsley » peuvent être achetées auprès du éditeur médical Wiley et même à travers Amazone. Une prochaine version des lignes directrices prévue pour 2025 inclura également les médicaments antipsychotiques et d’autres classes de médicaments psychiatriques.
Publié à l’origine dans The European Times.




